味覚障害とは?症状や原因、予防法について解説

「薄い味付けでは満足できなくなった」
「好物だった料理がまずく感じる」
「何を食べても味がしない」
こういった味覚障害で悩む人は、近年増えています。
味覚障害になると、食事が楽しめなくなり食欲自体も減少します。また、味覚障害は何らかの疾患の二次的な現象として現れていることもあるため、決して軽視はできません。
今回は味覚障害の症状や原因、予防法などについて解説をしていきます。
目次
味覚障害とは
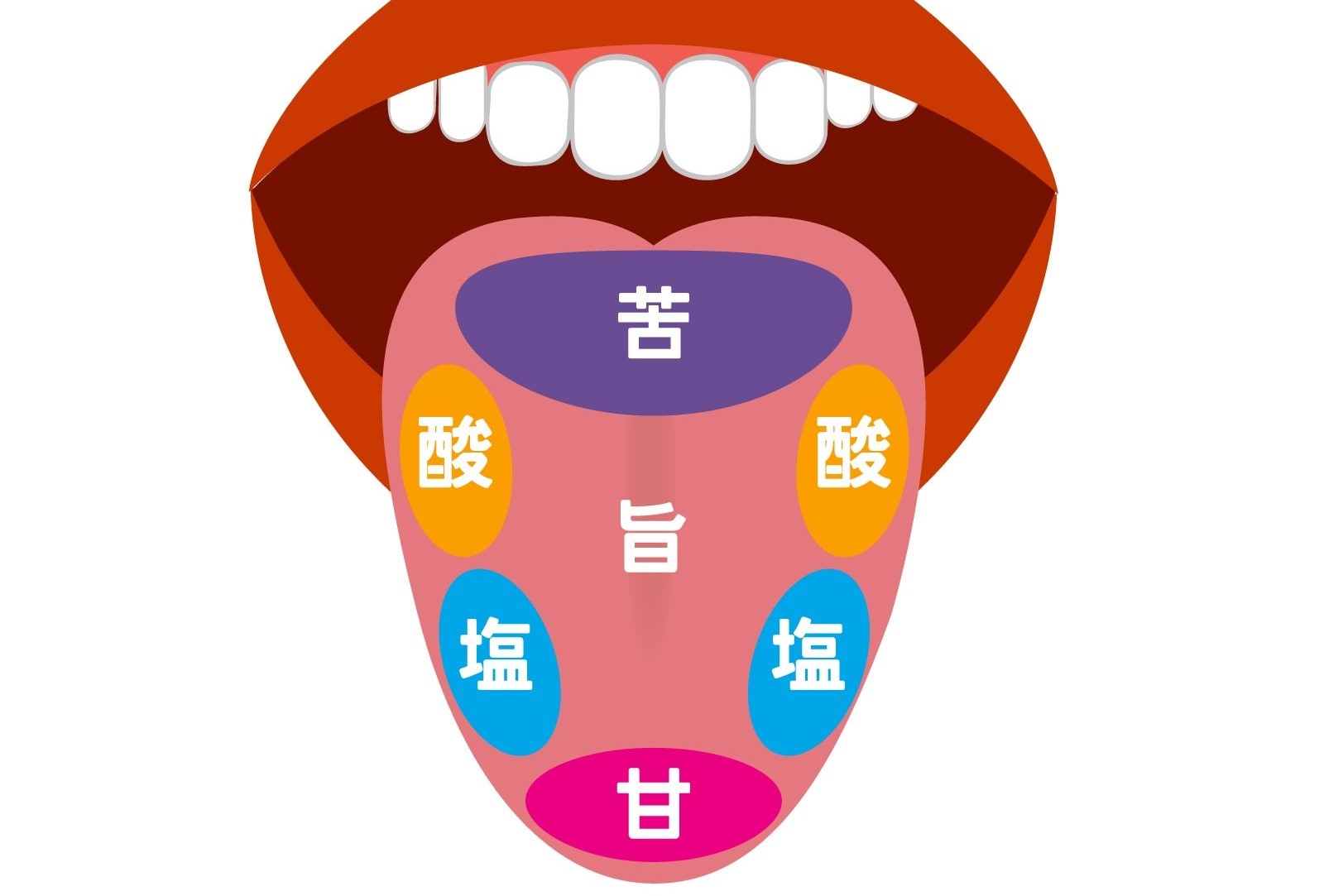
味覚障害とは、食べ物や飲み物の味覚を正しく感じる能力が損なわれた状態です。
通常、味覚は以下の5つの基本的な味覚(五味)から成り立っています[※]。
- 甘味(あまい)
- 塩味(しょっぱい)
- 酸味(すっぱい)
- 苦味(にがい)
- 旨味(うまい)
味覚障害ではこれらの味覚が正常に感じられず、以下のようなデメリットが生じます。
・おいしいものを食べる喜びが感じられなくなる
・食欲不振になり、栄養が不足する恐れがある
・腐敗したものを誤って食べてしまう恐れがある
・濃い味付けの食べ物に偏る恐れがある
・家族団らんの食事や飲み会などを楽しみにくくなる
・料理人やソムリエは仕事に支障がでる など
※. 広義では「渋味、辛味」などの味も味覚に含まれます。また、味覚は「嗅覚、聴覚、触覚、視覚」などの感覚や、外部環境、生体内部環境、食体験などによっても影響を受けることがあります。
増加傾向にある患者数
日本口腔・咽頭科学会の調査では、年間に耳鼻咽喉科を受診している味覚障害患者の数(推測値)が報告されています。
1990年・・・年間 約14万人
2003年・・・年間 約24万人
この調査によると、13年間で患者数が約1.7倍にも増えたことになります。また、他の医療機関からは2003年以降の増加傾向もそれぞれ示されており、それらを考慮すると今後もこの傾向は続くように思われます。
特に高齢者が急増
味覚障害患者の中でも高齢者(65歳以上)の割合は非常に高く、受診患者の半数近くを占めていると言われています。しかも、その割合は経年的に増加しており、味覚障害の問題は「高齢者」というキーワードなしでは語れないと言えるでしょう。
主な増加要因として考えられるのは、第一に「高齢者人口の増加」が挙げられます[※]。
【高齢者(65歳以上)の人口推移】
| 1980年 | 約1065万人 |
| 1990年 | 約1493万人 |
| 2000年 | 約2204万人 |
| 2010年 | 約2948万人 |
| 2020年 | 約3603万人 |
また、高齢者が罹患する「様々な合併症」や、それに伴う「多種の薬剤」の飲用なども味覚障害を誘引するため、それらも高齢者の味覚障害の割合を増加させる要因になっていると考えられています。
※. 国立社会保障・人口問題研究所の推計によると、高齢者数の増加は今後も続き、2030年には約3716万人、2040年には約3921万人にものぼると予測されています。
味覚障害の症状

味覚障害の症状の現れ方は、人によって異なる場合があります。
【味覚減退】
味が薄く感じる
【味覚消失(無味)】
味がまったく感じない
【解離性味覚障害】
ある特定の味だけが感じない
【片側性無味】
舌の左右いずれか一側でしか味を感じない
【味覚過敏】
味が濃く感じる
【自発性異常味覚】[※1]
口に何も入れてなくても味を感じる
【錯味(異味・味覚錯誤)】[※2]
塩見を苦味と感じるように本来の味の質を他の味と錯覚する
【悪味】
何を食べても嫌な味に感じる
このうち、最も多い症状が「味覚減退」と「味覚消失」で、この2つで味覚障害全体の8~9割を占めていると言われています。
また、上記の症状と関連するものとしては「嗅覚障害」も挙げられます。味の感じ方は嗅覚とも密接な関りがあるため、たとえ味覚が正常であったとしても、嗅覚障害の影響によって味に違和感を覚える人もいるようです(風味障害など)。
※1. 降圧剤や精神疾患剤などの薬剤を服用したことによる、薬剤性味覚障害に多い症状です。
※2. 特に鉄欠乏性貧血の患者に生じやすい症状と言われています。
味覚障害の原因
味覚障害の原因と考えられるものはとても多く、特定もむずかしいと言われています。
主なものとしては、下記の原因が挙げられます。
・亜鉛の不足[※1]
・全身疾患
・薬の副作用
・口腔粘膜の疾患(舌炎、舌苔など)
・抹消神経の障害(味覚神経の障害など)
・中枢神経の障害(脳の損傷など)
・心の病(ストレスやうつなど)
・放射線性(放射線療法の副作用など)
・内分泌性(ホルモンバランスの乱れなど)
・遺伝性 など
このうち「亜鉛の不足」に関しては、サプリメントや食品番組などの紹介で認知している人も多くいるのではないでしょうか。亜鉛は舌の味蕾[※2]を構成する味細胞のターンオーバー(細胞が生まれかわるプロセス)に欠かせないミネラルですので、不足すると味細胞が作られなくなり、味覚障害が起きやすくなります。過度なダイエットや偏食によって、亜鉛の摂取量が不足してしまわないよう、十分注意しなければいけません。ただし、「亜鉛をシッカリと摂取する」という、単純な方法では解決しないケースもあります。
- 体内での吸収が阻害されているケース
- 体外への排出が多くなっているケース
これらのケースの背後には、疾患や薬、食品添加物の影響が隠れていることもあり、それらの根治や改善を優先させなければいけないこともあるからです。味覚に異常を感じた場合は、個人の勝手な判断で対応するのではなく、まずは耳鼻咽喉科で受診するようにしましょう。
※1. 味覚障害における栄養不足で考えられるのは「亜鉛」の不足が一般的ですが、他にも「鉄、ビタミンB12、葉酸」などの不足によっても、味覚障害が引き起こされる場合があります。
※2. 味蕾(みらい):味を感じるために必要な感覚器官で、1個の味蕾を構成する味細胞の数は50~100個と言われています。それらの味細胞は約10日という比較的短い周期でターンオーバーをしています。
疾患や薬剤との関連性
上記でも少し触れましたが、味覚障害は「高血圧、胃障害、肝障害、ガン、糖尿病」などの全身性疾患と関連して生じる場合が珍しくありません。また、それらの疾患を治療するために使用される薬も、その副作用によって味覚障害を誘引すると言われています[※]。
・降圧薬
・消化性潰瘍治療薬
・肝治療薬
・抗悪性腫瘍薬
・鎮痛薬、解熱薬
・高脂血症薬
・甲状腺疾患治療薬
・抗菌薬、抗ウイルス薬
・抗アレルギー薬
・パーキンソン病治療薬
・抗精神病薬
・痛風治療薬 など
そのため、味覚障害は「疾患」や「薬の副作用」の結果として現れる「二次的な障害」という位置づけから診察を進められることも多いようです。特に高齢者は、たくさんの疾患や薬と日常的に関りを持っている人が多いため、一次的(根本的)な原因の究明がより重要になります。
※. 味覚障害を改善するためであっても、薬の中止を勝手に判断してはいけません。必ず主治医の先生に相談をして、使用する薬を吟味して下さい。
味覚障害の診察(検査)

味覚障害の診療は耳鼻咽喉科が専門ですが、歯科や内科の医師が診療を行っている場合もあります。そこでは「問診、視診、血液検査、尿検査、味覚検査」などを行って、味覚障害になっているかどうかを診断します[※1]。
【問診】
・どのような症状が現れているか
・どれくらい症状が続いているか
・現在かかっている疾患はあるか
・どのような薬を服用しているか
【視診】
・口の中
・舌の状態
【血液検査、尿検査】
・亜鉛量
・肝機能
・腎機能
【味覚検査】
・電気味覚検査 [※2]
・ろ紙ディスク法 [※3]
※1. 問診や検査で原因を明らかにできない場合は「特発性味覚障害」として扱われます。
※2. 電気味覚計を使って舌に微弱な直流電流を流し、味覚反応をみる検査法です。電流を流すと舌は金属味や酸味などを感じる特性があり、その特性を利用したものです。電流の強度レベルを段階的に上げながら、1秒間ずつ電流を流して反応の有無を確認します。
※3. 直径5mmのろ紙(液体をこす時などに使用される紙)に、一定濃度の味溶液を浸して舌の上に置く検査法です。味溶液の種類は「甘、塩、酸、苦」の4種類で、それぞれ「Ⅰ~Ⅴ」までの5段階の濃度があります。最も味の薄い段階「Ⅰ」から始めていき、「Ⅲ」以下でわかれば正常、「Ⅳ」以上は味覚減退と診断されます。
味覚障害の治療
診断結果にもよりますが、大方の味覚障害の治療では「亜鉛の十分な摂取」が基本になっています。亜鉛を補うことで味細胞の再生を促し、味の感度を正常に戻すことが狙いです。何らかの理由によって亜鉛を日常の食事から摂取できない場合には、サプリメントや亜鉛製剤(ポラプレジンク(プロマック®)など)が処方されます。また、原因がうつやストレスなどの心因性にあると診断された場合には、抗不安薬や抗うつ剤(ミルタザピン(リフレックス®)など)が処方されることもあります。
主治医は問診段階において患者の常用薬を把握していますので、そのことを考慮した上で新たに薬を処方してくれるはずです。最終的に、これまで服用していた薬が変更されたり中止することになった場合には、主治医に詳しく説明をしてもらうとよいでしょう。
個人での予防法

味覚障害に陥った後、個人の判断で「にわか治療」を行うことは禁物ですが、普段の暮らしの中で味覚障害を予防しようと心掛けることは大切です。
食事から亜鉛を摂取する
厚生労働省が定める「日本人の食事摂取基準(2020年版)」では、亜鉛の1日の摂取推奨量は、以下のようになっています。
男性(18~74歳)──11mg
男性(75歳以上)──10mg
女性(18歳以上)──8mg
基本的にバランスの良い食事を心掛けていれば亜鉛不足には陥りませんが、ジャンクフードやエンプティカロリー食品と呼ばれるものばかりを食べている人は要注意です。
以下のリストも参考にしながら、バランスの良い食事を摂るようにしましょう。
【亜鉛を多く含む食品】
| 魚介類 | 貝(カキ、ホタテ貝柱)・甲殻類(カニ)・魚卵(カズノコ)・魚(イワシ) |
| 海藻 | 海苔・天草・ワカメ・ヒジキ |
| 豆類 | 小豆・大豆(きなこ、味噌、納豆) |
| 未精製穀物 | 胚芽米・玄米・小麦胚芽・ソバ粉 |
| 種実類 | ゴマ・カシューナッツ・アーモンド・カボチャの種・ヒマワリの種 |
| 野菜類 | ブロッコリー・パセリ・干しシイタケ |
| 嗜好飲料 | 抹茶・緑茶・煎茶・玄米茶・ココア |
| 乳製品 | プロセスチーズ・牛乳(脱脂粉乳含む) |
| 肉類 | レバー・牛モモ肉・豚モモ肉 |
食品添加物を摂らないようにする
ジャンクフードや加工食品の多くには、保存料や増粘剤などの食品添加物が使用されています。例えば「ポリリン酸」や「フィチン酸」などがそれにあたります。これらは亜鉛と結びついてしまう作用があり、食品中の亜鉛が体に吸収されるのを阻害し、また逆に体から亜鉛を奪い取ってしまうと言われています。また、そういった食品には亜鉛をはじめ、他の栄養素も十分に含まれていない場合が多くあるのです。
味覚障害によって味覚が減退している人は、濃い味つけがされたジャンクフードを好んで食べがちです。濃い味つけがされた食品でなければ満足感を得られない場合、すでに味覚障害に陥っている可能性もありますので、早めに受診をした方が良いでしょう。
他の栄養素もシッカリと摂る
上記でも触れましたが、食事はバランス良く摂ることが大切です。いくら味覚障害の予防に「亜鉛の摂取が有効」と言われていても、そこにウェイトを置きすぎてしまっては、当然ながら栄養の偏りが生じてしまいます。また、そもそも摂取した亜鉛を有効的に働かせるためには、亜鉛以外の各種ビタミン、ミネラルなどをバランスよく摂取する必要があります。
代表的な栄養素としては、以下のようなものがあります。
・鉄
・銅
・ビタミンA
・ビタミンC
・ビタミンB6 など
亜鉛も含めた上で、バランスの良い食事を心掛けましょう。
さいごに

食事はただの栄養補給に過ぎないと割り切る人もいるようですが、おいしく味わって食べることには以下のような効能があります。
・免疫機能の向上
・食欲不振が改善される
・食事が楽しくなる
・心と体に活力がみなぎる
・唾液の分泌が促進される など
つまり、味覚はQOL(生活の質)とも大きな関りがあるのです。乱れた食生活は味覚障害のリスクを高め、最終的には自らQOLを下げてしまうことにもなりかねませんので、十分に注意しなければいけません。
▼おすすめ動画
- 監修者のご紹介 -
参考文献
北海道大学歯学部口腔診断内科「口腔内科疾患 味覚障害」
https://www.den.hokudai.ac.jp/kouge1/case/oralmedicine/dysgeusia.html
日本耳鼻咽喉科頭頸部外科学会「健康寿命への挑戦|味覚に不安をもつ高齢者は増えている!」
https://www.jibika.or.jp/owned/healthy-aging/taste.php
大阪市立総合医療センター耳鼻咽喉科(愛場庸雅)「味覚障害患者の動向」
https://www.jstage.jst.go.jp/article/stomatopharyngology/24/2/24_2_135/_pdf
旭橋歯科クリニック「味覚障害」
https://www.asahibashi.net/dysgeusia
総務省統計局「令和4年-統計トピックスNo.132 -1.高齢者の人口」
https://www.stat.go.jp/data/topics/topi1321.html
株式会社こまど社「においや味がわからなくなったら『嗅覚障害・味覚障害』」
https://www.comado.co.jp/post-1577/
名古屋学芸大学 管理栄養学部「味はどこで受容されるのか」
https://nutrition.nuas.ac.jp/tips/000035.html
NHK健康チャンネル「味が分からない 味覚障害の症状や原因・検査・治療法を徹底解説!」
https://www.nhk.or.jp/kenko/atc_552.html
坂田歯科医院「味覚障害(亜鉛補充療法)」
https://sakata-shika.net/mikakushogai/
田中真琴教授(日本大学医学部)「「第120回日本耳鼻咽喉科学会総会ランチョンセミナー」味覚障害の診療の基本とその実践(総説)」
https://www.jstage.jst.go.jp/article/jibiinkoka/122/10/122_1279/_pdf
厚生労働省「日本人の食事摂取基準(2020 年版)」
https://www.mhlw.go.jp/content/10904750/000586553.pdf
書籍「やさしい味覚障害の自己管理」医療ジャーナル社 出版
書籍「楽しく学べる味覚生理学」山本隆 著
書籍「トコトンやさしい味の本」中村弘 著
書籍「保険の科学④(2021 Vol63)」杏林書院 出版























